Premesse anatomiche
L’articolazione della spalla (scapolo-omerale) è costituita dalla testa dell’omero, che ha la forma di una porzione di sfera, e dalla cavità glenoidea (o glena) della scapola, che ha forma vagamente ovale ed è poco profonda (fig. 1).


Per il corretto funzionamento della spalla hanno un ruolo fondamentale i quattro muscoli e tendini della cuffia dei rotatori, che mantengono la testa omerale saldamente accostata e centrata sulla glena e forniscono la forza in rotazione interna ed esterna (fig.2) e il deltoide, un muscolo potente indispensabile per i movimenti di elevazione del braccio.
Quando è indicato un intervento di protesi
Le situazioni nelle quali può rendersi necessario un intervento di protesi di spalla sono varie.
La più frequente è l’artrosi, che comporta rispetto alla spalla normale (fig. 3) la perdita delle cartilagini di rivestimento con conseguente scomparsa dello spazio articolare tra omero e scapola, la deformazione delle superfici articolari e la formazione di escrescenze ossee dette osteofiti (fig. 4): a volte avviene spontaneamente con l'invecchiamento, altre volte è favorita e condizionata da danni precedenti all’articolazione, ad esempio traumi severi o le ripetute lussazioni di spalla.

Una variante particolare di artrosi è quella che consegue a lesione massiva della cuffia dei rotatori, in cui l’omero risale verso l’alto perdendo la centrazione con la glena. Si parla di artropatia da lesione inveterata di cuffia (fig. 5).

Poi vi sono le malattie reumatiche (fig. 6) come l’artrite reumatoide, l’artrite psoriasica e altre; le necrosi della testa omerale (fig. 7), in cui una porzione della testa non riceve più apporto di sangue, degenera e si deforma (possono essere facilitate dall’uso di cortisonici e da varie altre condizioni); gli esiti di fratture mal consolidate (fig. 8) con deformazione dell’articolazione.
 Una situazione a parte è rappresentata da alcune fratture dell’omero prossimale in cui non vi è la possibilità di ricostruire un’articolazione funzionale e talora la soluzione corretta può essere l’impianto immediato di una protesi, ma queste non fanno parte della descrizione in corso.
Una situazione a parte è rappresentata da alcune fratture dell’omero prossimale in cui non vi è la possibilità di ricostruire un’articolazione funzionale e talora la soluzione corretta può essere l’impianto immediato di una protesi, ma queste non fanno parte della descrizione in corso.
Vi è la giusta indicazione all’impianto di una protesi quando una delle malattie elencate porta ad un dolore intenso e mal controllabile e ad una perdita importante dei movimenti della spalla, per cui il paziente non è più in grado di svolgere le sue attività quotidiane. Dunque la decisione deve essere ponderata accuratamente: se l’articolazione è degenerata ma il dolore è scarso e il paziente riesce a fare comunque tutte le sue attività senza troppi disagi, probabilmente non è tempo di optare per una protesi.
Quale protesi impiantare?
Le soluzioni attualmente disponibili sono numerose. Una prima decisione da prendere è se occorra una protesi “totale”, con sostituzione di entrambi i versanti della articolazione (testa omerale e glena scapolare); oppure se sia sufficiente sostituire il solo versante omerale: in questo caso di parla tecnicamente di “emiartroplastica”. Vi sono infatti situazioni, come la necrosi dell’omero o fratture dell'omero prossimale, in cui la superficie glenoidea non è danneggiata e perciò non vi è necessità di sostituirla.
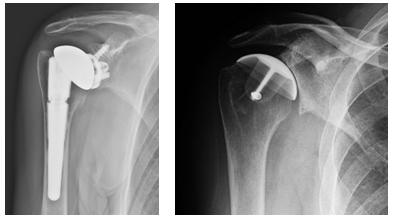
Componente omerale – Il tipo di protesi più utilizzato è composto da uno stelo che fa presa nel terzo prossimale della diafisi omerale e da una calotta con superficie sferica. Per impiantare questa protesi si deve sezionare ed eliminare la testa dell’omero degenerata e poi “scavare” opportunamente il canale omerale per inserire stabilmente lo stelo (ad incastro o con cemento). L’esperienza con questi tipi di protesi cosiddette “anatomiche” risale agli anni ’50. Rappresentano tuttora il tipo di impianto più diffuso (fig. 9).
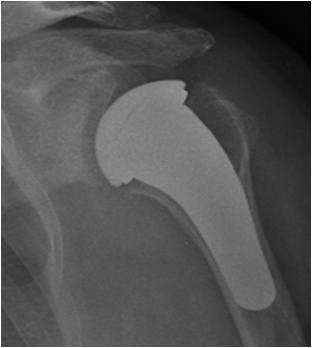
 Negli ultimi decenni sono state messe a punto delle componenti omerali più conservative e meno invasive. Questo significa togliere meno osso e riempire un tratto più breve dell’omero. Queste protesi più rispettose della struttura ossea sono le “protesi di rivestimento” e le “protesi emicefaliche” (ovvero “di metà testa”). Trovano indicazione quando il danno alla superficie articolare non è troppo esteso, l’omero prossimale non è deformato e la consistenza dell’osso è soddisfacente. Pertanto si impiantano in una fascia di età più giovanile rispetto alla media delle protesi.
Negli ultimi decenni sono state messe a punto delle componenti omerali più conservative e meno invasive. Questo significa togliere meno osso e riempire un tratto più breve dell’omero. Queste protesi più rispettose della struttura ossea sono le “protesi di rivestimento” e le “protesi emicefaliche” (ovvero “di metà testa”). Trovano indicazione quando il danno alla superficie articolare non è troppo esteso, l’omero prossimale non è deformato e la consistenza dell’osso è soddisfacente. Pertanto si impiantano in una fascia di età più giovanile rispetto alla media delle protesi.
Una protesi di rivestimento è una sorta di calotta metallica che va appunto a rivestire la testa omerale dopo averla preparata con frese sferiche.
Una protesi emicefalica si mette invece dopo avere resecato uno strato sottile della testa omerale ed è dotata di un breve fittone che non arriva a penetrare nel canale midollare.
 Queste protesi sono state ideate con lo scopo di sacrificare meno osso, quindi conservare uno “stock” osseo più abbondante per eventuali futuri reinterventi, ma si possono impiantare solo in una minoranza dei casi. Anche i materiali delle protesi stesse hanno subito una forte innovazione negli ultimi anni, con lo sviluppo di rivestimenti più biocompatibili e rispettosi del tessuto ospite, sia osseo che cartilagineo: gli steli sono maggiormente integrati da parte del tessuto osseo ospite, che letteralmente si “aggrappa” in maniera naturale alla componente protesica stabilizzandola permettendoci di non utilizzare il cemento per la fissazione, e le superfici di scorrimento sono più simili alla cartilagine articolare e quindi delicate su quest’ultima, come ad esempio il pirocarbonio.
Queste protesi sono state ideate con lo scopo di sacrificare meno osso, quindi conservare uno “stock” osseo più abbondante per eventuali futuri reinterventi, ma si possono impiantare solo in una minoranza dei casi. Anche i materiali delle protesi stesse hanno subito una forte innovazione negli ultimi anni, con lo sviluppo di rivestimenti più biocompatibili e rispettosi del tessuto ospite, sia osseo che cartilagineo: gli steli sono maggiormente integrati da parte del tessuto osseo ospite, che letteralmente si “aggrappa” in maniera naturale alla componente protesica stabilizzandola permettendoci di non utilizzare il cemento per la fissazione, e le superfici di scorrimento sono più simili alla cartilagine articolare e quindi delicate su quest’ultima, come ad esempio il pirocarbonio.
Componente glenoidea – Quando è degenerata anche la superficie articolare della scapola (la glena o glenoide), ai tre tipi di protesi omerali già visti – anatomica, di rivestimento, emicefalica – si accoppia una componente scapolare con superficie concava, che può essere composta da una base metallica (il “metal back”) su cui si incastra una sorta di scudo in polietilene (fig. 9 e 13); oppure può essere tutta in polietilene (fig. 12).

Protesi inversa – Un altro modello di protesi totale che si è andato affermando negli anni più recenti e che merita un discorso a parte è la cosiddetta “protesi inversa” (fig. 14).

Tale impianto porta questo nome perché le geometrie sono rovesciate rispetto all’articolazione naturale: alla scapola viene fissata una componente convessa, semisferica, mentre la superficie concava si trova sul versante dell’omero. Per ragioni biomeccaniche complesse questo sistema è indicato nei casi in cui la funzione della cuffia dei rotatori è compromessa per lesione massiva irreparabile. In queste situazioni gli altri tipi di protesi non permetterebbero di recuperare un soddisfacente movimento attivo. Per la funzionalità della protesi inversa condizione indispensabile è che il deltoide sia efficiente.
La protesi inversa è indicata in genere in pazienti non più giovani, la cui cuffia dei rotatori presenta una vasta lesione, o che magari è così degenerata da lasciare supporre che nel volgere di pochi anni andrà incontro a lesione massiva.
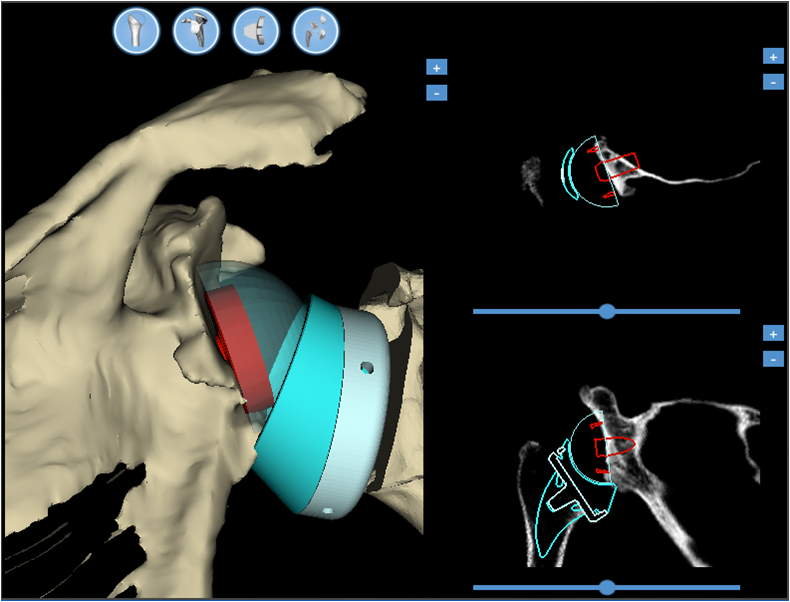
Anche per le protesi di spalla utilizziamo le più moderne tecnologie di calcolo e di simulazione pre-operatoria al computer: prima dell'intervento le componenti protesiche o gli innesti ossei sono virtualmente posizionate sulla elaborazione delle immagini diagnostiche del paziente stesso, in modo da valutare con precisione eventuali criticità riscontrabili in corso di intervento chirurgico. Questo permette di ottenere sempre più maggior precisione, maggior durata e migliori risultati degli impianti protesici utilizzati.
Il ricovero
Quando si viene ricoverati di solito gli esami principali necessari per valutare la spalla (una TAC per lo studio delle strutture ossee, spesso anche una RMN per giudicare le condizioni della cuffia dei rotatori) sono stati già eseguiti e valutati nelle visite ambulatoriali.
Vengono eseguiti esami del sangue e una visita dell’Anestesista, che illustra al paziente le modalità dell’anestesia (locoregionale, generale o mista). Se non emerge la necessità di ulteriori accertamenti si conferma la programmazione dell’intervento.
La durata dell’operazione è variabile, comunque nella gran parte dei casi va da 90’ a 120’. La permanenza in sala operatoria comprende in più un tempo di preparazione preliminare, in genere di almeno un’ora, e un periodo di sorveglianza dopo la fine dell’intervento.
Nelle ore successive all'intervento è generalmente consentito al paziente alzarsi da letto con adeguata assistenza.
Solo dopo l’intervento si stabilisce come dovrà essere mobilizzata e riabilitata la spalla. Nella maggior parte dei casi per la protezione della spalla è sufficiente un tutore leggero con busta reggibraccio.
Salvo situazioni particolari i movimenti più elementari dell’arto e anche della spalla possono essere iniziati nei primi giorni (portare la mano al viso, usare le posate, ecc.).
La dimissione avviene quando le condizioni generali e gli esami del sangue risultano stabilizzati: in genere occorrono 4-5 giorni dopo l’intervento. Alla dimissione viene fissato l’appuntamento per il primo dei controlli in ambulatorio.
Complicazioni
Come in tutte le attività che svolgiamo quotidianamente (lavorare, fare sport, viaggiare…) anche durante o dopo gli interventi chirurgici possono verificarsi degli eventi avversi, che prendono appunto il nome di complicazioni.
Dopo un intervento di protesi di spalla possono essere di vari tipi, fortunatamente sono eventi rari.
Comprendono la formazione di ematomi (cioè raccolte di sangue nella spalla operata); paralisi di un nervo (quando avvengono sono quasi sempre conseguenti a stiramento e quindi transitorie), frattura dell’omero o della scapola (cedimento dell’osso osteoporotico durante la preparazione o l’inserimento di una componente della protesi).
Come per tutti gli interventi, soprattutto quando includono l’applicazione di impianti artificiali, esiste un rischio di infezione nonostante la profilassi antibiotica.
Altra possibile complicazione è l’instabilità dell’articolazione protesica, che può cioè lussarsi.
A lunga distanza, come per tutte le protesi, può verificarsi il problema della mobilizzazione, cioè il distacco di una componente protesica dall’osso che la ospita. Questa evenienza è rara per le componenti omerali, più probabile per quelle glenoidee.
Cosa si può e cosa non si deve fare
Gli obiettivi che ci si pone quando si decide di mettere una protesi di spalla sono l’eliminazione del dolore (che si ottiene in più del 90% dei casi) e un miglioramento dei movimenti, la cui ampiezza è però variabile: ad esempio, un gesto come portare la mano a toccare la schiena dal basso è recuperabile solo in una minoranza dei casi. La condizione di partenza influenza fortemente il risultato funzionale che si può conseguire. In linea di massima si può dire che i risultati più brillanti si ottengono nelle necrosi circoscritte della testa omerale, mentre i meno soddisfacenti si hanno negli esiti di fratture.
Con una protesi di spalla non si devono praticare (per tutta la vita) attività gravose, come spostare grossi pesi, usare utensili (ad esempio zappe, vanghe ecc.), fare sport che richiedono sforzi bruschi della spalla (tennis, golf…). Inoltre si deve accuratamente evitare il rischio di traumi e cadute, perché una eventuale frattura dell’osso in corrispondenza della protesi può rappresentare un problema molto complesso.
